Cassia Freire Vaz, Silvio da Rocha Carvalho, Mariana Tschoepke Aires, José Cesar da Fonseca Junqueira,Vera Queiroz Amante Machado, Claudio José de Almeida Tortori, Verônica Santos de Oliveira, Silvia Anderson Cruz, Marcia Angelica Bonilha Valladares, Sheila Nogueira Percope Rodrigues Guerra, Marise Elia de Marsillac.
A pancreatite é uma doença caracterizada pela presença de células inflamatórias, edema e/ou necrose no pâncreas, cuja incidência na pediatria vem aumentando com as estimativas sugerindo de 3,6 a 13,2 casos por 100.000 crianças anualmente, dependendo da população estudada. Pode ser subdividida em Pancreatite Aguda (PA), Pancreatite Aguda Recorrente (PAR) e Pancreatite Crônica (PC).
Esse aumento da incidência torna a pancreatite um diagnóstico diferencial importante para a investigação de dor abdominal e, portanto, para o pediatra, que é o mais habilitado em fazer o diagnóstico precoce dessa patologia, já que será primeiro a avaliar esse paciente.
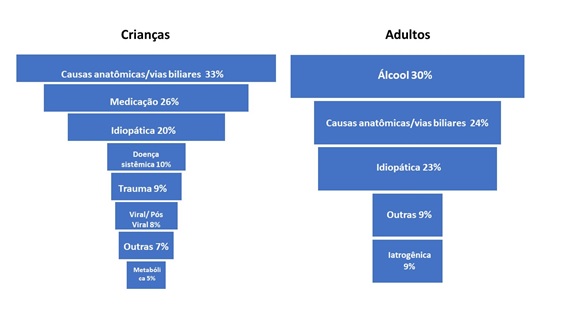
A etiologia da pancreatite pediátrica é diferente da de adultos como vemos na figura abaixo.
A PA é definida por uma inflamação reversível do parênquima com pelo menos dois dos três seguintes critérios: dor abdominal compatível com PA, amilase ou lipase com níveis séricos 3 vezes maiores que o limite superior da normalidade e exames de imagem compatíveis com PA. A PAR requer pelo menos dois episódios de PA, com completa resolução da dor por ao menos um mês entre os dois episódios ou a completa normalização das enzimas pancreáticas antes do episódio subsequente de PA.
A PC é um processo irreversível que leva a mudanças estruturais e funcionais do pâncreas. O diagnóstico requer demonstração de alterações histológicas ou morfológicas típicas no pâncreas através de biópsia ou pelo menos um dos três seguintes critérios: 1) Dor abdominal consistente com pancreatite E exames de imagem que sugiram lesão pancreática crônica; 2) Evidências de insuficiência pancreática exócrina E exames de imagem sugestivos;3) Evidências de insuficiência pancreática endócrina E exames de imagem sugestivos. Com os recursos de imagem e laboratoriais atualmente disponíveis é difícil um diagnóstico diferencial precoce entre a PC e a PAR.
A PA pode ser classificada como leve, moderada ou grave. Sendo a leve uma pancreatite que curse sem complicações locais ou sistêmicas, ou que leve a agudização de uma condição pré-existente. Na moderada existe agudização de doenças pré-existentes e/ou complicações locais ou sistêmicas por um período menor de 48 horas. Na grave essas complicações persistem por um período maior que 48 horas.
Os sintomas mais comuns são: dor abdominal, irritabilidade nos lactentes, náusea, vômito, anorexia, distensão abdominal e evidências de desidratação. Sintomas menos comuns são: dor nas costas, icterícia, febre, intolerância alimentar, esforço respiratório, sinal de Grey Turner, sinal de Cullen, evidência de ascite e efusão pleural.
Na avaliação laboratorial não podemos esquecer que o aumento de amilase e lipase deve ser 3 vezes o limite superior da normalidade no mínimo. Outras patologias podem levar ao aumento das enzimas, sem caracterizar a pancreatite.
Na avaliação por imagem podemos contar com o ultrassom abdominal, a tomografia computadorizada, a ressonância magnética e mais recentemente a colangiopancreatografia por ressonância magnética, cada um desses com suas vantagens e desvantagens. O ultrassom é mais amplamente disponível, contudo, operador dependente. A tomografia e ressonância são exames que estão relacionados a uma estrutura hospitalar mais complexa.
O tratamento da pancreatite aguda é focado no suporte clínico, com hidratação venosa agressiva para manutenção da estabilidade hemodinâmica e adequado controle da dor . Pesquisas recentes mostram que alimentação enteral precoce está associada a um aumento da sobrevivência e redução das complicações, devendo ser evitada apenas em casos de pancreatite grave com instabilidade hemodinâmica ou disfunção orgânica importante.
A maioria dos casos de pancreatite se resolve sem complicação e geralmente o suporte medicamentoso é o suficiente para controle do quadro e prognóstico de sucesso. Uma pequena percentagem dos pacientes desenvolve complicações que levam à doença grave, coleções peripancreáticas, pseudocistos e necrose, que foram observadas em crianças, mas a maior parte das publicações se refere a pacientes adultos.
No caso da PC, o manejo exige uma equipe multidisciplinar com experiência. O conhecimento atual mostra numerosas possibilidades etiológicas, visto o grande número de mutações genéticas associadas à pancreatite crônica (PRSS1, CFTR, SPINK1, caldecrin, CTRC, CASR).
As disfunções endócrinas e exócrinas devem ser acompanhadas por profissionais experientes, sendo o pediatra a figura central desta equipe multidisciplinar, que deve conter minimamente nutricionista, endocrinologista e gastroenterologista pediátrico. A condução da nutrição do paciente com pancreatite crônica ainda não é bem definida, entretanto as necessidades calóricas parecem ser maiores e o crescimento deve ser acompanhado de perto para evitar atraso no desenvolvimento neuropsicomotor.
Em relação à COVID 19 há vários relatos que mostraram associação entre a infecção pelo vírus SARS-CoV-2 e pancreatite. A exata fisiopatologia ainda não está bem estabelecida, todavia, a triagem para COVID 19 deve fazer parte da busca do diagnóstico etiológico para a pancreatite em crianças vacinadas ou não.
O conhecimento em relação à forma de apresentação, diagnóstico e início do tratamento pode alterar significativamente o prognóstico e melhorar a qualidade de vida do nosso paciente. A constante atualização do pediatra sobre esse tema é essencial para a saúde pancreática das nossas crianças.
Bibliografia
Carletti, D., D. Porte, S. Masnicoff, F. Colombo and M. Romano (2021)t. “[Acute pancreatitis in pediatrics as a complication of multi-systemic inflammatory syndrome associated with COVID-19: A case report].” Arch Argent Pediatr 119(5): e554-e558.
Cohen, R. Z. and A. J. Freeman (2021). “Pancreatitis in Children.” Pediatr Clin North Am 68(6): 1273-1291.
Onoyama, T., H. Koda, W. Hamamoto, S. Kawahara, Y. Sakamoto, T. Yamashita, H. Kurumi, S. Kawata, Y. Takeda, K. Matsumoto and H. Isomoto (2022). “Review on acute pancreatitis attributed to COVID-19 infection.” World J Gastroenterol 28(19): 2034-2056.
Suchman, K., K. L. Raphael, Y. Liu, D. Wee and A. J. Trindade (2021). “Acute pancreatitis in children hospitalized with COVID-19.” Pancreatology 21(1): 31-33.
Vitale D.S; Abu-El-Haija, M. (2021). Pancreatitis. Pediatric Gastrointestinal and Liver Disease. J. S. H. M. Robert Wyllie MD , Marsha Kay MD. Philadelphia, Elsevier: 922-931